La toma de decisiones compartida (TDC) entre médico y paciente está demostrando ser una forma óptima de abordaje de los problemas de salud de la persona, tanto desde un punto de vista ético, como por sus resultados positivos en salud asociados (1-3). Progresivamente, este nuevo método de abordar la relación médico-paciente se está implantando en los últimos años, tanto en consultas de atención primaria como especializada. Se trata de un campo en constante avance para el que la comunidad científica ha acordado ya los parámetros esenciales que definen la práctica de TDC (4,5). Sin embargo, la Toma de Decisiones Compartida no está aun suficientemente extendida en la sociedad, y es minoritaria aún la proporción de pacientes que entienden tanto el concepto como su forma de aplicación de manera similar a como lo entienden y aplican los profesionales. Este estudio trata de analizar lo que entiende un grupo de población concreto sobre la TDC.
Métodos
Diseño observacional descriptivo basado en metodología cualitativa de análisis semántico. Se analizó la información obtenida a través de un cuestionario diseñado “ad hoc”. Este cuestionario constaba de 12 preguntas, una de ellas se refería al conocimiento de los pacientes sobre el concepto de Toma de Decisiones Compartida (TDC) entre médico y paciente. Este cuestionario lo cumplimentaron un total de 100 pacientes de 4 centros de salud de la Comunidad de Madrid (CS San Juan de la Cruz, CS Casa de Campo, CS Daroca y CS Alameda) a través de muestreo consecutivo, realizado a la salida del paciente de la consulta. Las contestaciones obtenidas de los pacientes fueron objeto de un estudio cualitativo que incluyo un análisis semántico de las definiciones ofrecidas por ellos a la pregunta “Explique brevemente qué significa para usted que el médico y el paciente tomen decisiones conjuntamente”. No se partió de supuestos previos y tres de los autores (MM, RL, y LL) analizaron de forma independiente las respuestas obtenidas identificando significados que fueron catalogados a modo de árbol como categorías y subcategorías. Posteriormente se compararon las diferentes categorizaciones y el agrupamiento de frases en torno a ellas. Las discrepancias observadas entre los analistas fueron objeto de discusión, resolviéndose las discrepancias por consenso (triangulación).
Resultados
De los 100 pacientes encuestados, 54 respondieron afirmativamente a la pregunta de si conocían el concepto de TDC. A estos 54 pacientes se les pidió que definieran el significado que tenía para ellos el término TDC. Se obtuvieron un total de 35 categorías y subcategorías. De las que inicialmente un 37.1% fueron discrepantes. Tras la triangulación se definieron 22 categorías de términos que se reagruparon, en función de su similitud semántica, en 6 categorías y 14 subcategorías finales. Tres son las categorías que predominan por el número de respuestas:
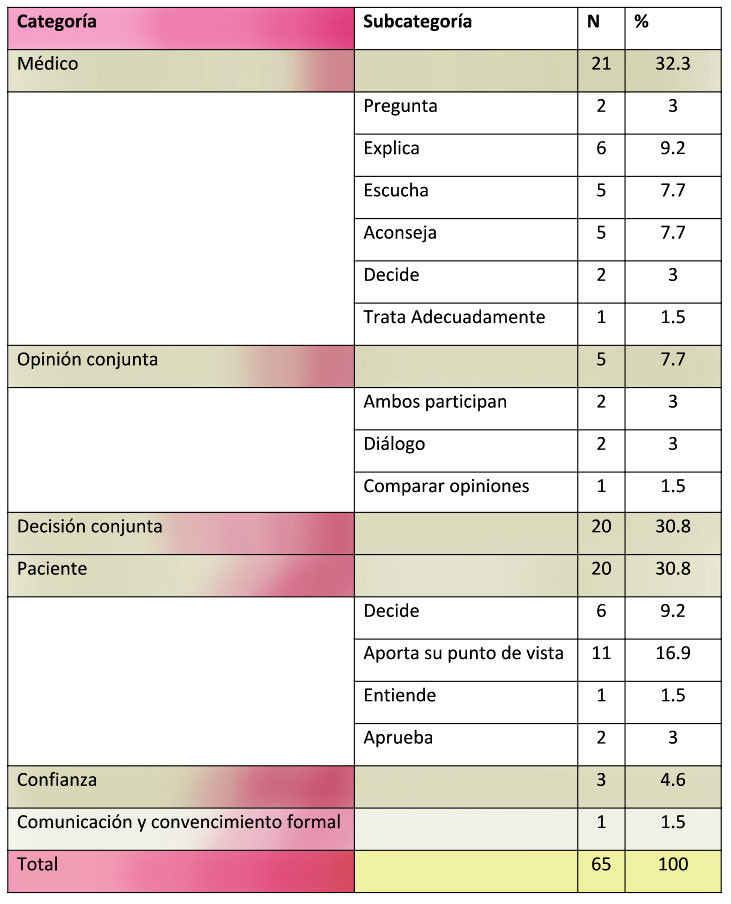
La primera categoría la conforma el término “médico” que aparece hasta en 21 ocasiones. Las palabras o frases más repetidas en este grupo fueron “que el médico explique” (ej. Tras el diagnóstico el médico explica las opciones al paciente y de forma conjunta deciden cual es el mejor), “escuche” (ej. Implica que el médico sea empático y escuche, que de buenos consejos) y “aconseje” (ej. El médico aconseja algo y el paciente tiene que estar de acuerdo). En la segunda categoría de términos aparece la “decisión conjunta” como concepto 20 veces (ej. Lo que se decida tiene que estar consensuado entre ambos). Finalmente, la tercera lo forman 20 respuestas y se centra en el concepto de “paciente”. En este grupo el término más repetido es “que el paciente aporte su punto de vista” (p. ej: El médico propone solución a un problema y el paciente aporta su punto de vista) y que el paciente decida (p. ej: Que el médico plantee las opciones y el paciente tome las decisiones). En la Tabla 1 aparecen pormenorizados todas las categorías y subcategorías.
Tabla 1.
Descripción de las categorías de términos y palabras o frases correspondientes

Discusión
Los resultados de este estudio más allá de buscar si los pacientes conocen o no la definición de toma de decisiones compartida (TDC) creada por los expertos (6) pretenden explorar la idea que tienen ellos sobre el mismo, sin entrar a valorar si eso es correcto o incorrecto. En primer lugar se constata que casi la mitad de los pacientes entrevistados dicen no conocer su significado, por lo que se puede afirmar que actualmente la TDC es un concepto con el que nuestros pacientes están poco familiarizados. Pero lo realmente destacable es que entre los que afirman conocer el significado de este concepto se han recogido una gran disparidad de respuestas. Al observar las respuestas de los pacientes y clasificarlas es fácil percatarse de que la mayor parte de ellas cumplían con alguna de las características que los expertos asocian a la TDC, pero ninguna de las cincuenta y cuatro respuestas daban una explicación que se pareciese completamente a la definición de TDC creada por los expertos. A la vista de estos datos parece evidente que los pacientes no necesitan que se produzcan todas las acciones que según los expertos tiene la TDC para “experimentar” que han participado en la toma de decisiones, sino que tal vez con alguna de esas acciones (que será distinta para cada paciente) el paciente puede tener la sensación de haber participado en la toma de decisiones.
Como se observa en los resultados, la opinión de los pacientes sobre quién tiene el papel principal para que se produzca una TDC está repartida en proporciones similares entre los distintos actores (médico, paciente, interacción entre ambos). Sin embargo hay que tener en cuenta que nuestra pregunta permitía una respuesta libre, y esto permite realmente conocer de primera mano y sin ningún tipo de contaminación lo que el paciente entiende realmente por TDC, lo cual debería ser algo de valor para el médico clínico.
A pesar de nuestra agrupación posterior por similitud semántica (ej. el médico explica, comenta, dice se ha agrupado en una sola subcategoría), es posible que algunas de las acciones que los pacientes afirman que tienen que producirse para que haya TDC y que atribuyen al médico o al paciente indistintamente podrían tener el mismo significado. Por ejemplo, los pacientes que basan la TDC en que el médico tiene que escucharles, también podrían estar diciendo que el médico tiene que escuchar su punto de vista, y en ese caso su idea sobre TDC sería similar a la de los pacientes que respondieron que para que se produjese una TDC el paciente tenía que aportar su punto de vista.
Nuestro estudio mediante el uso de esta metodología cualitativa e inductiva muestra que los pacientes tienen su propia perspectiva sobre cuándo para ellos se ha producido una TDC y aunque en algunos casos parecen ser perspectivas diferentes (p.e. confianza vs discutir opciones) el estudio pone de manifiesto que en la mayoría de los casos existe una visión bastante coherente en cuanto a lo que ellos piensan que debe de ser (o de producirse) para que se dé una TDC. Así por ejemplo: que el médico le pregunte, le escuche, aconseje, trate adecuadamente o que ambos participen, dialoguen y comparen, son elementos que cualquier experto incluiría como clave para que se produzca una TDC y que este estudio pone de manifiesto. Mucho más en la línea con los expertos están las frases agrupadas bajo la categoría “decisión conjunta” que son por otra parte una gran mayoría de ellas. Así mientras que para un grupo importante de pacientes la TDC está relacionado con comportamientos participativos principalmente basados en la consideración mutua, el dialogo y las explicaciones adaptadas al paciente para otros el énfasis lo ponen en la decisión. Y en relación con esta ultima visión aquí el estudio muestra discrepancia en la visión de los pacientes, mientras que algunos de los pacientes que entrevistamos respondieron que para ellos la TDC consistía en que el médico decidiese lo que había que hacer, sin embargo para otros pacientes la TDC se producía cuando era el paciente el que decidía. Esto último debería de alertarnos sobre la importancia de que a la hora de realizar encuestas de este tipo a los pacientes las preguntas incluidas tengan significados claros y unívocos para los pacientes, lo que exige generalmente estudios de pilotaje previos que exploren su validez. En concreto esto implica que a la hora de explorar aspectos relacionados con la TDC en los pacientes se debe de tener especial cuidado con la forma de hacerlo ya que es algo que no se puede generalizar a la totalidad de los pacientes, pues como se ve en este estudio hay diferentes puntos de vista. En lo que respecta a los aspectos prácticos clínicos una de las labores del médico sería indagar sobre cómo tiene que interactuar con ese paciente particular para que este sienta que se ha producido una TDC, si bien y como vemos en las respuestas de la mayoría de los pacientes ingredientes como diálogo, explicación, participación, respeto, confianza, escucha, comprensión y decisión conjunta son aspectos que deben siempre considerarse.
Conclusiones
Casi la mitad de los pacientes incluidos en este estudio no conocen el concepto TDC y entre los que afirman conocerlo se obtienen una amplia variedad de respuestas. Si bien conceptos como diálogo, explicación, participación, respeto, confianza, escucha, comprensión y decisión conjunta suponen para un gran número de pacientes ingredientes clave a la hora de compartir decisiones.
Autores
Rodrigo Lope Romero
Martín Marión Prados
Lorena López González
Yaiza López Ramírez.
Estudiantes de medicina de 6º curso. Universidad Francisco de Vitoria.
Artículo publicado en el Blog DocTUtor

Referencias
[1] Schofield T, Elwyn G, Edwards A, Visser A. Shared decision making. Patient Educ Couns 2003;50:229–30.
[2] Towle A, Godolphin W, Greenhalgh T, Gambrill J. Framework for teaching and learning informed shared decision making. Brit Med J 1999;319: 766–71.
[3] Joosten EA, DeFuentes-Merillas L, de Weert GH, Sensky T, van der Staak CP, de Jong CA. Systematic review of the effects of shared decision-making on patient satisfaction, treatment adherence and health status. Psychother Psychosom 2008;77:219–26. http://dx.doi.org/10.1159/000126073 [published online first: epub date].
[4] Charles C, Gafni A, Whelan T. Shared decision-making in the medical encounter: what does it mean? (or it takes at least two to tango). Soc Sci Med 1997;44:681–92
[5] Makoul G, Clayman M. An integrative model of shared decision making in medical encounters. Patient Educ Couns 2006;60:301–12.
[6] Coulter A, Collins A. Making shared decision making reality. The Kings Fund 2011; 2-10.
Agradecimientos: Al Dr. Roger Ruiz Moral, por la orientación metodológica y la revisión del manuscrito. A la Dra. Michela Sonego por la supervisión durante la recogida de datos.